Dezembro Vermelho: saiba mais sobre o HIV
Nas últimas décadas, cientistas tentam entender como o vírus HIV age e buscam formas de combatê-lo
 Foto: shutterstock
Foto: shutterstockVocê vai ler:
Neste artigo, você vai ler:
Dezembro Vermelho é o mês da campanha nacional de conscientização sobre o HIV. Em 1981, o vírus foi identificado pela primeira vez nos EUA. Surgiam assim os primeiros relatos de uma doença misteriosa, que até hoje é considerada um importante problema de saúde global.
Pouco se sabe sobre a sua origem ou quem foi o paciente zero, ou seja, o primeiro contaminado. Os cientistas acreditam que o vírus tenha se originado na República do Congo, na África, ainda na década de 1950. E que, antes de chegar aos humanos, atacava o sistema imunológico de chimpanzés.
Como você pode imaginar (ou lembrar), logo que a Aids foi identificada criou-se um pânico mundial. Jovens, antes saudáveis, começaram a morrer de forma rápida e “misteriosa”.
A falta de informação levou as pessoas a acreditarem que a doença atingia apenas os homossexuais. E, até hoje, há estigma e preconceito em relação aos indivíduos com HIV.
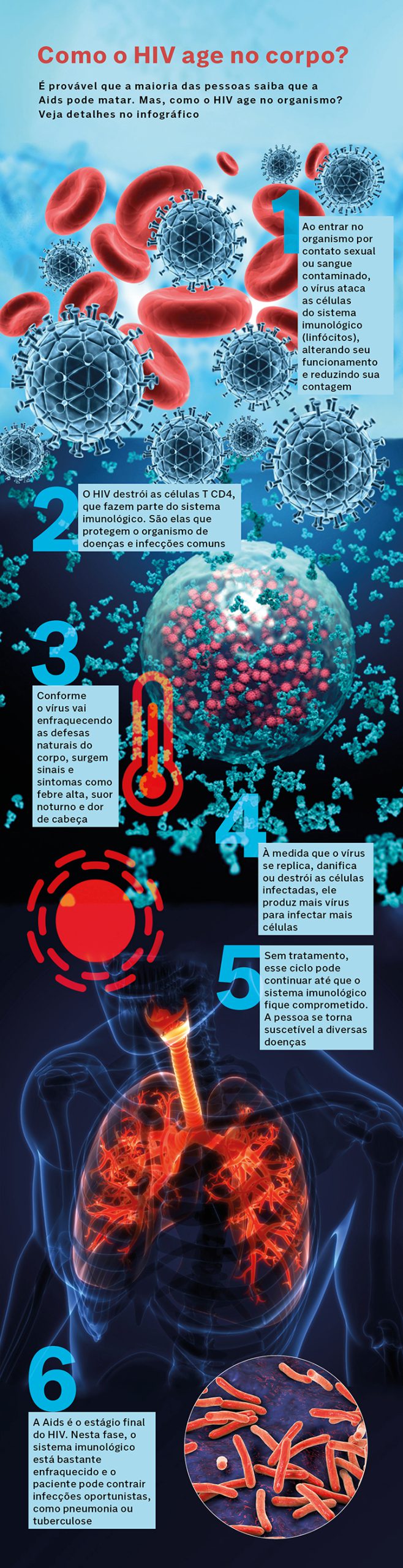
Aqui, vale uma breve explicação: o HIV (sigla do vírus da imunodeficiência humana, em inglês), ataca o sistema imunológico, que defende o organismo de doenças. Se não for tratado, evolui para Aids, ou seja, uma síndrome clínica, que provoca os sintomas. Sendo assim, nem todo mundo com HIV desenvolve a Aids, devido ao tratamento.
E a quantidade de infectados ainda merece atenção: de acordo com o último Boletim Epidemiológico sobre HIV/Aids (2020), foram detectados 10.183 novos casos no Brasil.
Crescem os casos de HIV em idosos e jovens
Uma questão que vem chamando a atenção dos especialistas é o aumento de casos de HIV em idosos e jovens.
Para se ter uma ideia, em 2008, foram notificados 212 casos da infecção em pessoas acima de 60 anos e, em 2019, esse número chegou a 963. Já em 2020, foram 333 novos.
Já, de acordo com dados do Ministério da Saúde, entre 2007 e junho de 2021, 52,9% dos casos eram entre jovens de 20 a 34 anos.
“Esse aumento aponta algo cultural, muitos não incluem em sua rotina o uso de preservativos ou tem conhecimento sobre formas de prevenção e profilaxia”, destaca José David Urbaez Brito, infectologista da Dasa Centro-Oeste (Exame Medicina Diagnóstica, Laboratório Bioclínico, Atalaia Medicina Diagnóstica e Cedic Cedilab Imagem e Laboratório).
Ainda de acordo com o especialista, os mais idosos têm menos percepção de risco e apresentam uma vida sexual ativa, independentemente da faixa etária. “Já os jovens são mais ativos sexualmente de forma ampla e muitos ainda são mais vulneráveis socialmente, tendo pouco acesso à informação sobre os riscos”, finaliza.
 Arte: Andrea Petkevicius
Arte: Andrea PetkeviciusPrimeiros tratamentos antirretrovirais
Logo no início, receber um diagnóstico de HIV era praticamente uma sentença de morte. Quem era infectado pelo vírus, logo desenvolvia a Aids e morria pouco tempo depois. Os medicamentos disponíveis eram apenas paliativos e o tratamento inexistente.
Apenas no final da década de 1980 surgiram os primeiros fármacos, que ainda não eram eficientes. Uma das primeiras drogas a ser utilizada para o tratamento foi o AZT (zidovudina).
Inicialmente, ele era indicado para tratar leucemia e depois se tornou uma opção de antirretroviral para o HIV. Mas, em pouco tempo, pesquisadores perceberam que o vírus resistia ao medicamento.
Apesar de diversas pesquisas, somente na década de 1990, quem tinha HIV começou a usar a terapia antirretroviral altamente ativa. As mortes começaram a cair, mas os efeitos colaterais ainda eram intensos.
Conhecido popularmente como “coquetel”, a pessoa com HIV precisava tomar uma combinação de medicamentos, que podia chegar a até 30 comprimidos por dia. Como resultado, muitos passavam mal, com náuseas, diarréias e tonturas. E, por conta disso, era comum abandonar o tratamento.
Isso facilitava o surgimento de mutações do vírus, que se tornava resistente ao medicamento. No entanto, foi a primeira vez que a expectativa de vida das pessoas infectadas com HIV aumentou.
“Por causa do tratamento, o número de mortes em decorrência do HIV, bem como a ocorrência das chamadas doenças oportunistas, que acomete as pessoas muito imunossuprimidas [com imunidade baixa], diminuíram maciçamente. Evolutivamente, os medicamentos ficaram mais palatáveis e mais toleráveis”, explica Sumire Sakabe, infectologista do Hospital Nove de Julho.
 Arte: Andrea Petkevicius
Arte: Andrea PetkeviciusFonte: UNAIDS Brasil
Tratamentos mais modernos
Com a pesquisa avançada e o empenho da ciência, foram surgindo medicamentos mais modernos: diminuíram a quantidade de comprimidos, a frequência das doses e os efeitos colaterais.
Hoje em dia, há dezenas de medicamentos com diferentes combinações possíveis para tratar a infecção pelo HIV. As pessoas vivendo com HIV podem usar antirretrovirais, cujos comprimidos são co-formulados com duas ou três drogas em combinação.
Atualmente temos quase 30 medicamentos aprovados e diferentes combinações possíveis para tratar a infecção HIV. Os fármacos atuais são mais bem tolerados e têm menos efeitos colaterais.
“O protocolo de tratamento do Brasil recomenda inibidor de integrase [medicamentos que bloqueiam a atividade da enzima integrase, responsável pela inserção do DNA do HIV ao DNA humano] no tratamento de primeira linha, ou seja, estamos no mesmo nível da Europa e dos EUA”, afirma José Valdez Ramalho Madruga, infectologista e coordenador da SBI (Sociedade Brasileira de Infectologia).
Vale lembrar que o Brasil disponibiliza o antirretroviral gratuitamente desde 1996. E o SUS (Sistema Único de Saúde) garante o tratamento para todas as pessoas com HIV desde 2013, independentemente da carga viral e da contagem de linfócitos T- CD4.
Os tratamentos são cada vez mais “enxutos”, com um ou dois comprimidos ao dia. Geralmente, não causam diarreia, efeito adverso muito frequente nas versões iniciais.
“Agora entendemos também que tratar precocemente é fundamental. Nos primórdios, aguardávamos o sistema imunológico enfraquecer para então entrar com a medicação. Hoje contamos com os medicamentos que mantêm o HIV suprimido e permitem uma vida normal às pessoas infectadas”, destaca Sakabe.
“O diagnóstico de HIV salvou a minha vida”

Febre alta todo dia, suor noturno, perda de peso e de cabelo, erupções na pele e muita dor de cabeça. Maya Vicecili, 41, morava na Finlândia em 2019 quando começou a ter estes sintomas constantes.
Ao procurar ajuda médica, os exames de sangue convencionais não apontavam nada de anormal em seu organismo.
“Um dia estava voltando do trabalho e desmaiei. Fui para a emergência, pois estava muito fraca. Após diversos exames, constataram que eu tinha uma pneumonia causada por um fungo. Fui testada para o HIV e recebi a confirmação de que estava infectada”, relembra.
A analista de business intelligence foi diagnosticada nos estágios finais da Aids. Seu estado de saúde era considerado grave, já que tinha poucas células de defesa e infecções oportunistas.
“Eu tomava 15 comprimidos por dia e os médicos ainda não sabiam se eu sobreviveria. Ter sido diagnosticada com HIV salvou a minha vida, pois se não começasse o tratamento naquele momento, eu teria morrido”, afirma.
Ela conta que atualmente a sua saúde melhorou bastante. Além de cuidar da alimentação e fazer exercícios, realiza monitoramento médico e laboratorial com frequência.
“A medicação antirretroviral é fenomenal! Ela ataca apenas o vírus sem danificar órgãos, como fazia antigamente e praticamente não tenho efeitos colaterais. Me sinto absolutamente bem e saudável”, complementa.
Para Vicecili, o pior de sua condição é ter de lidar com o estigma e o preconceito. “É preciso normalizar o assunto, aumentar as testagens, conhecer a ação do vírus. Quando recebi a notícia, perdi o chão, foi chocante, tive negação. É um momento de incerteza. Tornei meu diagnóstico público para que as pessoas saibam que o tratamento evoluiu e hoje é possível ter uma vida normal e com qualidade”.
A esperança da cura
A corrida pela cura do HIV tem sido um processo longo, gradual e, muitas vezes, frustrante. Em 2007, a notícia do primeiro ser humano curado do HIV se espalhou rapidamente.
Conhecido como “paciente de Berlim”, o norte-americano Timothy Ray Brown testou negativo para o vírus após um transplante de células-tronco, em razão do diagnóstico de leucemia. A doadora possuía uma rara mutação genética que apresentava resistência natural ao HIV.
A partir desse caso, novas pesquisas científicas surgiram para encontrar a cura. E, em 2016, Adam Castillejo, também foi curado após um transplante e ficou conhecido como “o paciente de Londres”.
Os cientistas também anunciaram que uma mulher também foi curada: a paciente “Esperanza” é argentina e recebeu um transplante com células-tronco, retiradas do sangue do cordão umbilical. Logo depois, ela testou negativo para o HIV, após interromper o tratamento com medicamentos antirretrovirais.
Por fim, recentemente, um homem de 66 anos, que vive com HIV desde a década de 1980 também foi curado. O quarto caso ocorreu após o paciente receber um transplante de medula óssea para tratar uma leucemia de um doador que era naturalmente resistente ao vírus. Seus níveis de HIV se tornam indetectáveis em seu corpo e permanecem assim há quase um ano e meio. Sua identidade não foi revelada e ele ficou conhecido como Paciente City of Hope (Cidade da Esperança, em português) em homenagem ao hospital que permaneceu na Califórnia (EUA).
Casos como esses aumentam a expectativa de quem em breve poderemos ter a tão sonhada cura da Aids para todas as pessoas. É preciso ter otimismo e acreditar na ciência, já que diversas pesquisas estão sendo realizadas em todo o mundo. Mas, até o momento não há uma previsão de quando isto acontecerá.
Por que ainda não há uma vacina?
Além da cura, outra expectativa bastante grande é o surgimento de uma vacina para prevenir a infecção. No entanto, a ciência encontra diversos obstáculos para encontrar uma imunização eficaz e segura contra o vírus.
Em primeiro lugar, o HIV é um vírus diferente dos outros tipos e sofre mutações rapidamente. Além disso, ele não induz a uma resposta imune eficiente nas pessoas infectadas, o que é fundamental para uma vacina.
Sem contar que o vírus ataca as células de defesa do organismo e age de uma forma muito mais lenta, enfraquecendo o sistema imunológico. Existe uma grande dificuldade de criar anticorpos para neutralizar as diferentes cepas do vírus e as proteínas que se desprendem.
Por isso, a imunização precisa ter um foco mais amplo e estimular os anticorpos contra o vírus de mutação acelerada. Há ainda estudos bem avançados com antirretrovirais injetáveis de longa duração, que poderão estar disponíveis para todos em breve.
“A expectativa de uma vacina é muito grande, tanto para os médicos quanto para quem tem HIV. Mas, apesar das pesquisas avançadas, ainda não há uma previsão de quando chegará uma imunização para a população.”, explica Gisele Gosuen, infectologista e responsável pelo Ambulatório de HIV e o Envelhecer, da EPM-Unifesp (Escola Paulista de Medicina da Universidade Federal de São Paulo).
Prevenção ainda é fundamental
 Foto: shutterstock
Foto: shutterstockO uso do preservativo nas relações sexuais para prevenir o HIV e outras ISTs (infecções sexualmente transmissíveis) continua sendo a melhor estratégia para combater a disseminação do vírus.
Além disso, a adesão ao tratamento com medicamentos antirretrovirais faz com que a pessoa com HIV diminua a carga viral no organismo (indetectável), ou seja, fique com uma quantidade de vírus tão pequena no sangue, que não é possível detectar e transmitir. Geralmente, a situação ocorre cerca de seis meses após o início do tratamento.
“Dessa forma, essas pessoas não transmitem HIV para seus parceiros ou parceiras sexuais. Sendo assim, o tratamento correto é uma outra forma de evitar a transmissão do vírus”, complementa Sakabe.
Vale destacar que há ainda a PrEP (Profilaxia Pré-Exposição) e a PEP (profilaxia pós-exposição).
A PrEP consiste em tomar uma medicação para evitar ser infectado/a pelo HIV. Geralmente, são ofertados para pessoas que estão mais vulneráveis ao vírus, como é o caso de profissionais do sexo e casais sorodiferentes (quando um possui HIV e o outro não).
Já a PEP (profilaxia pós-exposição), indicada para pessoas que foram expostas a algum risco de transmissão sexual ou por acidente com perfurocortantes.
As quatro estratégias combinadas (preservativo, PrEP, PEP e adesão ao tratamento) são eficazes no controle de novas infecções pelo HIV.